MÓDULO 10
Tema 19. Utilización de psicofármacos en pediatría
A. Redondo Romero, A. Javaloyes Sanchís
Resumen
En los últimos años hemos asistido a un aumento claro de los problemas de salud mental, tanto en niños como en adolescentes (alteraciones del comportamiento, de las emociones, las relaciones sociales o el neurodesarrollo). Además de la elevada prevalencia, los avances en la psicofarmacología infantojuvenil han propiciado también un aumento de los tratamientos farmacológicos disponibles para esta población, y con ello un incremento de las prescripciones de psicofármacos en los últimos años. A pesar de la controversia al respecto, los estudios confirman que estos fármacos desempeñan un papel esencial en algunos cuadros clínicos. El pediatra, ya sea desde su papel de posible prescriptor o de persona de confianza a la que las familias van a demandar su opinión experta, debe conocer la evidencia científica de estos tratamientos y las repercusiones positivas o negativas que pueden tener a corto, medio y largo plazo, así como la necesidad de mantener controles específicos de salud en estos pacientes. En este capítulo vamos a revisar desde la práctica clínica los diferentes psicofármacos comercializados en nuestro país y el papel que desempeña el pediatra en la prescripción y la supervisión de estos tratamientos.
El pediatra como prescriptor de psicofármacos
Sólo un pequeño porcentaje de prescripciones de psicofármacos se realiza directamente desde la atención primaria. Existen dos posibles escenarios: el de la urgencia por intervenir hasta que el paciente sea visitado en un servicio de salud mental (p. ej., ante un cuadro agudo de ansiedad), o el escenario en que el profesional de atención primaria se siente competente para iniciar y supervisar determinadas prescripciones (como ocurre en algunas zonas de nuestro país con los tratamientos del trastorno por déficit de atención, especialmente el inatento). En este segundo escenario, es importante no olvidar la necesidad de incluir siempre en la intervención aspectos psicoterapéuticos o psicoeducativos, apoyo familiar y apoyo individual.
La decisión de prescribir un psicofármaco o no debe tomarse después de haber respondido a las siguientes preguntas: 1) ¿qué diagnóstico/síntomas se requieren tratar?; 2) ¿con qué severidad están repercutiendo en la vida del niño?; 3) ¿qué alternativas hay a la prescripción del psicofármaco?; 4) ¿qué terapias se pueden utilizar de forma complementaria para mejorar la eficacia de la intervención?, y 5) ¿qué riesgos existen, a corto, medio y largo plazo?
Para responder a estas preguntas, es necesario conocer los principios de la psicopatología infantojuvenil (al menos los criterios diagnósticos recogidos en la quinta edición del Manual diagnóstico y estadístico de los trastornos mentales [DSM-5]) y los hábitos de prescripción actuales. En muchas ocasiones es difícil realizar un diagnóstico claro, porque sólo se identifican síntomas diana (como un nivel elevado de impulsividad, ansiedad, tristeza) a los que se va a dirigir el tratamiento. Antes de comenzar el tratamiento, también es importante decidir si hay que realizar un examen físico o pedir alguna prueba complementaria (analíticas, electrocardiograma) como parte del diagnóstico diferencial, para descartar una posible organicidad (p. ej., un problema de tiroides que cursa con ansiedad y alteraciones del ánimo) y garantizar que no existe ninguna incompatibilidad orgánica con el psicofármaco elegido.
Cómo hablar con el paciente y la familia sobre psicofármacos
Clínicamente, es muy importante dedicar un tiempo en la consulta a proporcionar tanto al paciente como a sus padres la información necesaria antes de prescribir el psicofármaco, para que ellos se impliquen también en la toma de decisión. Generalmente, la postura inicial va a ser la de preocupación o rechazo, especialmente en el caso de fármacos cuya indicación en ficha técnica no coincide con la indicación para la que lo prescribimos (p. ej., uso de risperidona en niños pequeños cuando su indicación en ficha técnica es la psicosis). Es importante remarcar la evidencia existente y ser realistas en cuanto a los beneficios esperados; en la mayoría de los cuadros psicopatológicos hay que hablar de una mejoría sintomatológica, y no tanto de curación del problema, ya que para ello se necesitan intervenciones más amplias.
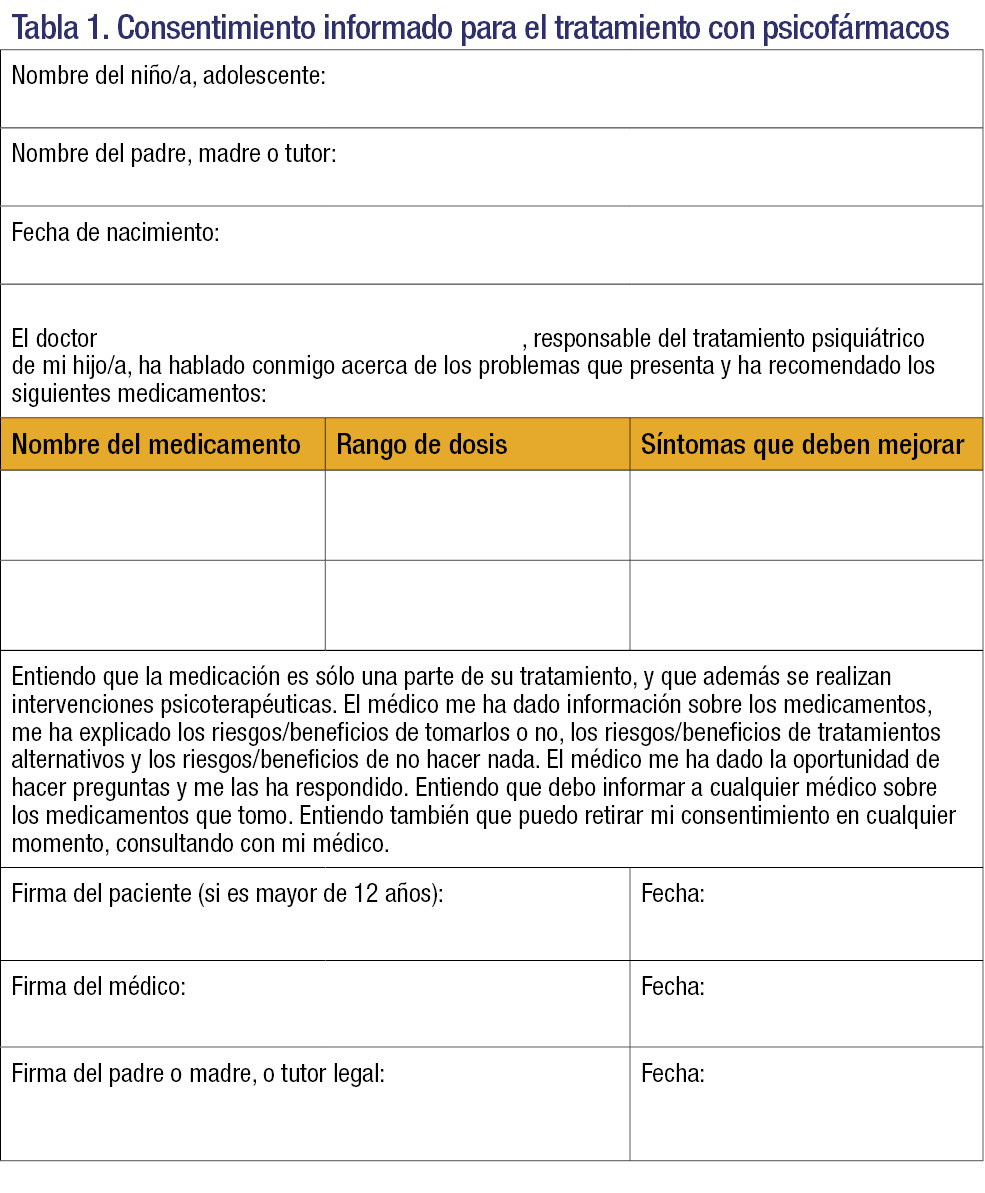
En los últimos años se ha introducido como recomendación la obtención de un consentimiento informado del paciente y de la familia en todas las prescripciones de psicofármacos, especialmente en los que se utilizan fuera de las indicaciones de la ficha técnica. Tanto los adolescentes como sus familias deben disponer de antemano de la información necesaria (nombre del fármaco, indicación, posología, efectos secundarios, interacciones y contraindicaciones) y, en caso de utilizarse un consentimiento informado, confirmar que han recibido dicha información y disponer de una copia de los datos. La alianza terapéutica es esencial a la hora de solicitar el consentimiento informado, y el pediatra desempeña un papel crucial en este proceso. La gran mayoría de los abandonos o rechazos a iniciar el tratamiento son consecuencia de la falta de información de calidad a este respecto.
Existen varios modelos disponibles para el uso del consentimiento informado en el tratamiento con psicofármacos tanto por parte del pediatra como del psiquiatra infantil. Los más extensos pueden ser específicos para cada psicofármaco, e incluyen los efectos adversos y las contraindicaciones específicas. En la tabla 1 se incluye un modelo más genérico, que puede utilizarse para las diferentes familias de psicofármacos.
Papel del pediatra una vez prescrito el psicofármaco
Aunque en la mayoría de los casos la prescripción se realice desde los dispositivos de salud mental, es frecuente que el pediatra reciba en las primeras semanas consultas sobre los posibles síntomas asociados o no al nuevo tratamiento, o dudas sobre cómo se ha realizado la prescripción. La proximidad (tanto física como afectiva) y la mayor disponibilidad del pediatra facilitan que las familias recurran también a este profesional para valorar conjuntamente la percepción de mejoría y/o posibles cambios. Por último, el pediatra se implica en la realización de algunos controles de salud necesarios cuando se pautan estos tratamientos (aunque el profesional de salud mental puede gestionar los controles de presión, peso, altura y las peticiones de analíticas).
Una vez elegido el fármaco más indicado (balance entre efecto terapéutico y posibles efectos secundarios), el prescriptor siempre buscará la menor dosis con efecto terapéutico y evaluará continuamente la eficacia y la tolerancia; por tanto, se hará una escalada lenta para reducir el riesgo de efectos secundarios y favorecer una buena adherencia (dejando clara la opción de consultar durante este proceso si existe alguna duda).
Después de unas semanas de comenzar el tratamiento farmacológico habrá que comprobar si la clínica ha mejorado. Para ello, es importante realizar una revisión del tratamiento, y recoger los cambios apreciados, tanto personales como en el contexto familiar y escolar. Como hemos dicho anteriormente, la gran mayoría de los pacientes precisa un modelo de intervención integral, que permita aumentar la eficacia terapéutica, evitar recaídas y reducir la duración del tratamiento farmacológico.
En cada visita de seguimiento hay que decidir, en función del grupo farmacológico descrito, si es necesario realizar o repetir alguna prueba complementaria o valorar los posibles cambios en alguna de las determinaciones (analítica de control, peso, frecuencia cardiaca, presión arterial…).
Aunque en la práctica clínica muchos niños y adolescentes reciben prescripciones de psicofármacos de más de 1 año de duración, los estudios longitudinales que aportan información sobre los beneficios y riesgos de la exposición a psicofármacos a largo plazo continúan siendo limitados. Por tanto, es importante revisar de forma regular la necesidad de mantener un tratamiento farmacológico. Aunque en función de la patología y la familia de psicofármacos la duración del tratamiento es diferente (p. ej., las benzodiacepinas no deben mantenerse más de 4 semanas, los tratamientos para el déficit de atención se mantienen durante muchos años y los inhibidores de la recaptación de serotonina [ISRS] deben mantenerse al menos 6 meses), por regla general el tiempo recomendado para revisar la necesidad de mantenerlo es de 3 meses de estabilidad sintomatológica. Como hemos señalado, hay mayores garantías de mantener la efectividad una vez retirado el tratamiento farmacológico si se ha trabajado de forma paralela en la atención psicoterapéutica.
Es importante que en los niños con psicofármacos prescritos durante ≥6 meses se realice un seguimiento cercano de los aspectos clínicos, como el peso, la talla, la presión arterial y las variables bioquímicas, como la función hepática (lo recomendable es realizar una analítica de control al menos 1 vez al año).
Una vez tomada la decisión de retirar el tratamiento, es importante mantener un seguimiento muy cercano y planificar una reducción muy gradual. Será importante en esta etapa dejar claro al niño y a su familia cuáles pueden ser las primeras señales de alarma de una posible recidiva.
Familias de psicofármacos disponibles en nuestro país
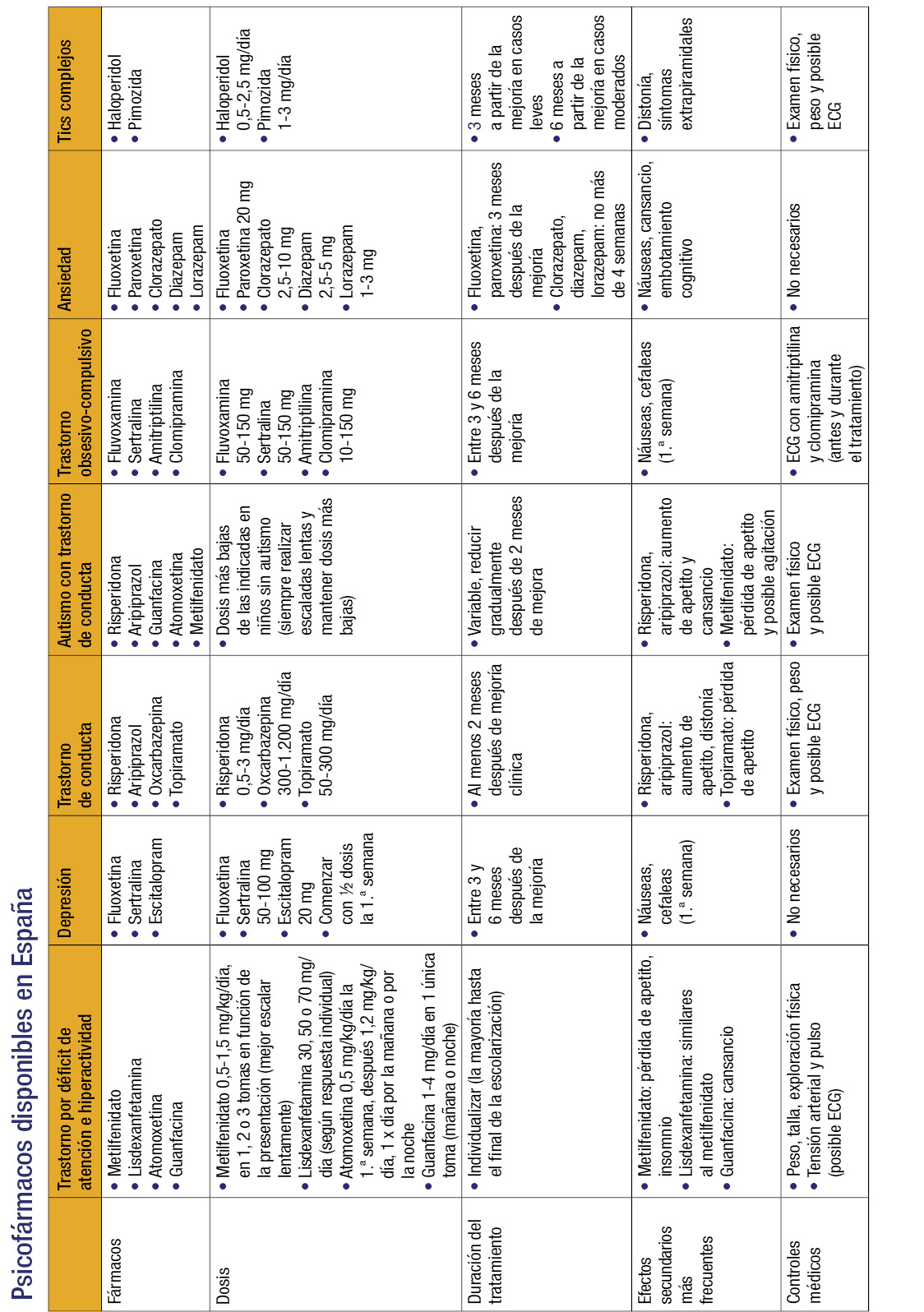
Para facilitar la organización, se van a presentar las diferentes familias de tratamientos farmacológicos disponibles, haciendo mención a los diagnósticos o síntomas para los que están indicados. Al final del capítulo se incluye una lista de psicofármacos disponibles en nuestro país, organizados por diagnósticos y síntomas, que puede ser de ayuda para tener claro el tratamiento.
Psicoestimulantes
Son la primera línea de tratamiento en el trastorno por déficit de atención e hiperactividad (TDAH), salvo si el niño presenta un nivel de ansiedad elevado, un cuadro de tics o una epilepsia comórbida, en cuyo caso la primera indicación serían los inhibidores de la recaptación de noradrenalina (atomoxetina), o cuando el perfil de impulsividad o de trastorno de conducta sea muy elevado, en cuyo caso los alfa-2 agonistas tendrían un papel claro (guanfacina).
La efectividad de los psicoestimulantes es del 80%. Hasta 2015 sólo contábamos en nuestro país con metilfenidato, comercializado en presentaciones de liberación rápida o lenta. Está disponible en presentaciones de 4, 8 y 12 horas, lo que permite una respuesta más individualizada en función de la edad del paciente, los horarios lectivos y los posibles efectos secundarios que aparezcan; si el niño no sabe tragar, sólo podrá beneficiarse de las presentaciones de metilfenidato de 4 y 8 horas, ya que la de 12 horas utiliza un sistema oros que obliga a que la pastilla se trague entera. Estas presentaciones serán las recomendadas si aparecen efectos secundarios relacionados con el apetito o el sueño, ya que permiten tiempos libres de tratamiento durante el día y, por tanto, ausencia de efectos secundarios.
En 2014 se comercializó en nuestro país la lisdexanfetamina en presentaciones de 30, 50 y 70 mg, que tiene un periodo de efectividad de 13 horas; como principal novedad, cabe decir que se trata de un profármaco, por lo que se eliminan las interacciones de absorción y metabolización. La pauta recomendada es una dosis menor (30 mg) durante las 2 primeras semanas, independientemente de la edad o el peso del niño, y ajustarla gradualmente en función de la eficacia.
Los psicoestimulantes no se recomiendan antes de los 6 años de edad. El mayor número de prescripciones se realiza entre los 8 y los 10 años, y luego entre los 13 y los 15, ya que, aunque en algunos casos el diagnóstico se realiza de forma tardía, es en esta etapa (coincidiendo con el mayor nivel de impulsividad y el aumento de las demandas académicas) cuando se comienza el tratamiento farmacológico.
Las dosis iniciales de metilfenidato son de 0,5 mg/kg/día, que se pueden aumentar hasta 1,2 mg/kg/día en función de la efectividad. Con las presentaciones de liberación rápida se deben administrar 2-3 dosis iguales al día siempre después del desayuno, la comida y la merienda (debido al efecto supresor del apetito). Los de liberación lenta de 12 horas se administran 1 vez al día, y los de 8 horas, aunque son una buena opción cuando no existe demasiada carga académica, en algunos casos pueden administrarse con una segunda dosis a la hora de comer, o complementarse con una dosis de liberación rápida después de la merienda. La lisdexanfetamina debe ingerirse después del desayuno, en una única toma al día, y el comprimido puede disolverse en agua.
En todos ellos es importante valorar la respuesta y la tolerancia pasadas unas semanas y, en la medida de lo posible, utilizar escalas e informes escolares que permitan cuantificar los cambios y los posibles efectos secundarios. En los casos en que exista un componente muy elevado de impulsividad o problemática conductual, se pueden combinar los psicoestimulantes con neurolépticos.
La decisión de interrumpir la medicación los días no lectivos y en periodos de vacaciones debe ser individualizada (en el 80% de los casos las prescripciones se mantienen hasta los 16 años, y del 20% restante un 5% de los pacientes llega a la etapa universitaria con el tratamiento). Para atribuir un efecto positivo o negativo a la medicación se requiere un plazo razonable de tiempo, aunque en la mayoría de los casos el beneficio se observa a partir de las primeras semanas. A pesar de que, como hemos dicho, en la mayoría de los casos el tratamiento se mantiene hasta el final de la adolescencia, es importante revaluar la situación de forma periódica (quizás al comienzo de cada curso académico) y decidir la conveniencia de proseguirlo.
Los efectos secundarios de los psicoestimulantes son: pérdida de apetito, insomnio, fenómeno de rebote al extinguirse el efecto de la dosis de la tarde, dolor abdominal, cefalea y empeoramiento de los tics. Es muy posible que la familia acuda al pediatra tras la aparición de estos efectos, quien tendrá que valorar la necesidad de intervenir. Ante la pérdida de peso es mejor reducir la dosis del fármaco o introducir descansos en el fin de semana que utilizar estimulantes del apetito. En casos de insomnio hay que intentar utilizar presentaciones que se hayan eliminado por completo antes de conciliar el sueño. Para evitar la aparición de cefaleas o abdominalgias se debe hacer una escalada muy lenta de la dosis. En los niños con TDAH y epilepsia se recomienda el tratamiento con psicoestimulantes cuando no presentan crisis y se mantiene un tratamiento anticonvulsivante de base. En los niños con TDAH y tics, el uso de psicoestimulantes es controvertido y hay estudios que sugieren que en dosis altas o con presentaciones de liberación lenta se produce un mejor control de los tics.
En los niños con TDAH y trastornos del desarrollo del espectro autista, este tratamiento se debe emplear con precaución, ya que en ocasiones puede provocar una agitación psicomotriz, por lo que se recomienda introducir la pauta lentamente y mantenerla en dosis bajas. De todas formas, en algunos casos mejora la concentración y reduce la hiperactividad y los movimientos estereotipados.
La tarea del pediatra de atención primaria con este grupo de fármacos es implicarse en el seguimiento y supervisar los posibles efectos secundarios. En el subgrupo de niños que presentan un TDAH puro, también sería posible manejar los psicoestimulantes desde atención primaria (al parecer, en algunas regiones de nuestro país esta práctica es habitual).
Existe una controversia abierta respecto al aumento de la prescripción de estos fármacos y el posible abuso, especialmente en la adolescencia. Es justo dejar claro que las cifras de prevalencia del TDAH son muy elevadas y, por tanto, el porcentaje de prescripciones de metilfenidato en niños y adolescentes también. Además existe otra área de debate claro respecto al riesgo de abuso del metilfenidato en adolescentes. Los estudios demuestran claramente que, a largo plazo, el riesgo de consumo de tóxicos es más bajo en los adolescentes con TDAH que reciben un tratamiento farmacológico que en los que no lo reciben. Si existe un perfil de especial riesgo, es mejor utilizar las formulaciones de liberación lenta que las de liberación rápida.
No existe tampoco un consenso claro en cuanto a las pruebas complementarias que se deben realizar antes y durante el tratamiento. Las pruebas complementarias no son necesarias de forma sistemática antes del tratamiento. En caso de que existan dudas entre un déficit de atención puro y una epilepsia de ausencias, se debe realizar un electroencefalograma. Igualmente, ante la sospecha de una sintomatología compatible con un hipertiroidismo o una anemia, se realizarán una analítica y una exploración física para descartar la presencia de estas patologías, ya que pueden presentar síntomas parecidos.
En todos los niños antes de la prescripción es necesario realizar una exploración cardiovascular desde atención primaria. La realización de pruebas más exhaustivas, como un electrocardiograma o un ecocardiograma, sólo será necesaria en caso de que haya alguna patología cardiaca o una historia familiar de problemas cardiovasculares de relevancia. Se recomienda medir la presión arterial, el pulso, la talla y el peso, al menos, cada 3 meses, y realizar una analítica de control (hemograma, bioquímica y función hepática), como mínimo, 1 vez al año.
En la tabla 2 se incluyen las recomendaciones oficiales de la Asociación Española de Psiquiatría del Niño y el Adolescente (AEPNYA) sobre el uso de estos fármacos.
Inhibidores selectivos de la recaptación de noradrenalina
Atomoxetina es el fármaco central de esta familia desde su introducción como tratamiento del TDAH en niños y adolescentes (en Estados Unidos está comercializada desde el primer trimestre de 2003, y en España desde finales de 2007). En 2016 llegó al mercado la presentación en solución (4 mg/mL), que facilita la ingesta, especialmente a los más pequeños. Atomoxetina es el psicofármaco con mayor número de ensayos clínicos en niños y adolescentes, por lo que a pesar de la corta trayectoria de uso, oferta un perfil de efectividad y tolerancia demostradas en la población infantojuvenil.
Al no ser un psicoestimulante, amplía las opciones terapéuticas de este trastorno. La dosis recomendable es de 0,5 mg/kg/día durante 1 semana y después 1,2 mg/kg/día, distribuidas en una sola toma en el desayuno. Se presenta en cápsulas (se recomienda no abrir el envase) y solución. Los efectos secundarios más frecuentes suelen ser molestias gastrointestinales, cefaleas y, en algunos casos, cansancio o sueño (que puede aliviarse pasando la toma a la noche). Su efectividad plena no se observa hasta pasadas las 4 primeras semanas.
Los estudios muestran que tiene un perfil más específico cuando el adolescente presenta un nivel elevado de ansiedad comórbida o un trastorno por tics. De igual manera, hay que considerarla como una buena opción terapéutica si el niño presenta epilepsia de forma comórbida.
Se recomienda también realizar un control de la presión arterial y el pulso; si se mantiene el tratamiento a largo plazo, sería recomendable realizar una analítica general, al menos, 1 vez al año.
Alfa-2 agonistas
Desde 2017 disponemos como nueva indicación para el TDAH de un alfa-2 agonista, la guanfacina (que ya venía utilizándose junto con la clonidina en otros países). Los estudios demuestran un nivel de eficacia elevado con este fármaco, especialmente si existe un perfil de gran impulsividad en el paciente.
Las presentaciones disponibles son de 1, 2, 3 y 4 mg, y la recomendación es comenzar con una dosis inicial de 1 mg y pasar cada 10-15 días a la siguiente posología en función de la eficacia y la tolerancia. Debido a la alta eficacia en el control de los impulsos, la guanfacina permite la reducción de la dosis o, en algunos casos, la interrupción de los neurolépticos que se utilizan de forma conjunta en niños y adolescentes con un diagnóstico de TDAH con una problemática conductual importante (por tanto, permite reducir o eliminar los efectos secundarios de los neurolépticos, que a veces son bastante perjudiciales para la salud del niño, como el aumento de peso o el embotamiento cognitivo).
En el seguimiento médico es importante realizar un control regular de la presión arterial y el pulso, así como una vigilancia cercana de los efectos secundarios, entre ellos la sedación y los mareos.
Antidepresivos
Aunque no están exentos de controversias, está claro que los antidepresivos se utilizan en los niños en diagnósticos muy variados y pueden mejorar, entre otros, los siguientes síntomas: tristeza, ansiedad, síntomas obsesivo-compulsivos, labilidad emocional y fobia social. Los diagnósticos clínicos en que están indicados los antidepresivos son: episodios depresivos, trastornos de ansiedad, trastorno obsesivo-compulsivo y enuresis nocturna. La edad a partir de la cual se pueden prescribir varía, pero en su mayoría a partir de los 10 años.
Inhibidores selectivos de la recaptación de serotonina
Entre los ISRS más utilizados en la infancia y la adolescencia se encuentran los siguientes: fluoxetina (20 mg/día), paroxetina (20 mg/día), sertralina (50-100 mg/día), citalopram (10-20 mg/día) y fluvoxamina (50-150 mg/día). Además de su eficacia clara en los trastornos depresivos, han demostrado una efectividad evidente en cuadros de ansiedad, por lo que en casos severos se aconseja la utilización de estos fármacos en lugar de benzodiacepinas. Por último, esta familia de fármacos tiene efectividad en los trastornos obsesivo-compulsivos (especialmente la fluvoxamina).
Las dosis que se utilizan son las mismas recomendadas en los adultos. Por lo general, son bien tolerados (los efectos secundarios más frecuentes son los síntomas gastrointestinales). Se aconseja mantenerlos, al menos, entre 3 y 6 meses después de la mejoría. Es importante vigilar en el adolescente la aparición de síntomas hipomaniacos y retirar el fármaco si éstos aparecen.
Existe un área de controversia clara con esta familia de fármacos: el posible aumento de la ideación suicida y, por tanto, los aspectos legales derivados de su utilización. A pesar de que inicialmente se generó una alerta farmacológica por este riesgo, actualmente la indicación se mantiene tanto para los niños como para los adolescentes, y existen recomendaciones claras sobre su utilización.
Cada vez más profesionales de salud mental y algunos pediatras de atención primaria utilizan esta familia de psicofármacos, sobre todo en los adolescentes, y especialmente en los niños y adolescentes con una sintomatología psicosomática grave o cuadros de fobia escolar o social.
En la tabla 3 se incluyen las recomendaciones oficiales de la AEPNYA sobre el uso de esta familia de fármacos.
Antidepresivos tricíclicos
Debido a la tasa alta de efectos secundarios (cardiotoxicidad y sedación) y de toxicidad en caso de sobredosis, estos fármacos no están indicados en la infancia y la adolescencia como primera línea de antidepresivos, a pesar de tener una eficacia clara. Los antidepresivos tríciclicos se utilizan también para el trastorno obsesivo-compulsivo, y en dosis bajas para mejorar la enuresis nocturna en los casos en que no haya funcionado la desmopresina. Los más utilizados en niños y adolescentes son: imipramina, clomipramina amitriptilina y desipramina. Se recomienda utilizar dosis bajas y vigilar de cerca los efectos secundarios, sobre todo cardiacos.
Antes de comenzar el tratamiento, se aconseja realizar un electrocardiograma de base y repetirlo, al menos, 1 vez cada 6 meses.
Neurolépticos/antipsicóticos
Aunque los neurolépticos tienen como principal indicación el tratamiento de los trastornos psicóticos, en la infancia y la adolescencia se utilizan de forma muy frecuente para controlar los síntomas que se enmarcan dentro de las conductas disruptivas y la agresividad (impulsividad, irritabilidad, baja tolerancia a la frustración…). También tienen una efectividad clara en los trastornos por tics complejos y el síndrome de Tourette (ST).
Los neurolépticos atípicos, a diferencia de los convencionales, tienen un perfil de efectos secundarios mucho más limpio, y en dosis bajas se utilizan desde edades bien tempranas. Es importante pautarlos sólo cuando el nivel de sintomatología es muy elevado y hayan fracasado alternativas en la intervención.
Los neurolépticos atípicos más utilizados en este grupo de edad son: risperidona, olanzapina, paliperidona, aripiprazol, ziprasidona, amisulprida y quetiapina. Muchos estudios han confirmado una clara eficacia de risperidona para la irritabilidad, la agresividad y la agitación en niños y adolescentes con trastornos del espectro autista y con problemas de conducta asociadas a otras patologías (como el TDAH o el trastorno negativista desafiante).
Para los cuadros de tics complejos o el diagnóstico de ST, está indicado el tratamiento con haloperidol (antipsicótico convencional) en dosis de 0,5-3 mg/día, o los antipsicóticos atípicos, como el aripiprazol o la quetiapina.
La dosis de estos fármacos no depende del peso, por lo que siempre hay que empezar con la dosis mínima y hacer una escalada gradual en las siguientes semanas, hasta alcanzar la eficacia junto con una buena tolerancia. La mayoría de ellos ofrecen la posibilidad de administración en jarabe, gotas o comprimidos dispersables, lo que facilita en ciertos casos la administración y la adherencia al tratamiento en algunos niños. Respecto a las pruebas complementarias, es recomendable realizar una analítica de control cada 6 meses y determinar los niveles de prolactina, ya que ésta puede aumentar.
Un claro problema relacionado con el uso de estos fármacos en niños y adolescentes es el frecuente aumento del apetito y del peso, lo que supone para esta población una repercusión muy negativa. Igualmente, hay que revisar las posibles repercusiones cognitivas en el rendimiento académico. Existe también un riesgo de aparición de efectos extrapiramidales (distonías, temblores…). La duración de estos tratamientos debe ser lo más limitada posible, por lo que hay que reducirlos gradualmente después de un periodo de estabilidad conductual.
Es importante explicar a las familias que es posible que la indicación de la prescripción no coincida con la del prospecto, para evitar un posible rechazo del tratamiento, y también clarificar que en muchos casos se prescriben estos fármacos para mejorar los síntomas y no para curar los trastornos.
Aunque en la mayoría de los casos van a utilizarse desde los dispositivos de salud mental, de forma puntual, en casos de elevada agresividad o irritabilidad, pueden utilizarse en atención primaria, siempre como parte de un plan de intervención y comenzando por unas dosis bajas.
Estabilizadores del estado de ánimo/moduladores del control de impulsos
Tanto los antiguos antiepilépticos (carbamazepina y ácido valproico) como los nuevos antiepilépticos, entre los que se encuentran gabapentina, lamotrigina, oxcarbazepina, tiagabina y topiramato, se han utilizado en psiquiatría del adolescente para el tratamiento del trastorno bipolar de inicio temprano. Sin embargo, el uso más frecuente es cuando existe en el adolescente un elevado descontrol de los impulsos. Por este motivo, en muchos niños y adolescentes con problemas conductuales se prescribe un fármaco de esta familia con el objetivo de reducir la impulsividad, la agresividad y las conductas de riesgo. Esta indicación no se recoge en la ficha técnica.
La oxcarbazepina ofrece un perfil mucho «más limpio» de efectos secundarios que la carbamazepina, y no es necesario realizar analíticas de control ni establecer niveles terapéuticos. La dosis recomendada es de 15-40 mg/kg/día, repartida en 2 tomas. El ácido valproico tiene acción como estabilizador emocional, y también mejora la agresividad y la impulsividad. La dosis recomendada oscila entre 20 y 40 mg/kg/día, repartida en 2 tomas. Los efectos secundarios más frecuentes son el aumento del apetito y del peso, la caída de cabello y los temblores. El topiramato presenta propiedades terapéuticas para la impulsividad y la agresividad, y tiene un perfil específico en adolescentes con bulimia, por su efecto de disminución del apetito.
El litio, a pesar de su clara efectividad en el trastorno bipolar de inicio temprano y en los problemas conductuales en población discapacitada, se reserva como segunda o tercera línea de tratamiento, debido a su toxicidad a largo plazo y a la necesidad de realizar controles hematológicos regulares.
Generalmente, el uso de esta familia de psicofármacos se establece desde los servicios de salud mental infantil, y la función del pediatra se limita a una supervisión de la tolerancia y la eficacia.
Benzodiacepinas
La utilización de las benzodiacepinas en niños y adolescentes debe limitarse a casos graves y a periodos muy breves (menos de 4 semanas). Su principal indicación son los trastornos de ansiedad. Algunos de ellos, como el clorazepato, cuentan con una presentación pediátrica, lo que hace posible ajustar la dosis en los niños de forma adecuada. En los adolescentes es mejor utilizar diazepam o lorazepam, ya que permiten un mejor ajuste de la dosis.
Es importante vigilar los efectos secundarios cognitivos; cuando se utilizan en trastornos del espectro autista, es posible que produzcan una respuesta paradójica, aumentando el nivel de agitación.
Si existe un trastorno del sueño en el adolescente, hay que intentar utilizar medidas higiénicas inicialmente. Se puede administrar melatonina durante unas semanas para establecer un patrón de sueño saludable.
Bibliografía
Agencia Española de Medicamentos y Productos Sanitarios. Uso de medicamentos inhibidores selectivos de la recaptación de serotonina en el tratamiento de trastornos depresivos en niños y adolescentes. Comunicación sobre riesgos de medicamentos para profesionales sanitarios. Ref: 2004/06. Última actualización: 29 de junio de 2004.
Asociación Española de Psiquiatría del Niño y el Adolescente. Comunicado oficial sobre el tratamiento con antidepresivos de los niños y adolescentes que sufren depresión. Rev Psiquiatr Infanto-Juvenil. 2004; 21(3): 147-148.
Bonati M, Clavenna A. The epidemiology of psychotropic drug use in children and adolescents. Int Rev Psychiatry. 2005; 17(3): 181-188.
Clark AF. Incidences of new prescribing by British child and adolescent psychiatrists: a prospective study over 12 months. J Psychopharmacol. 2004; 18(1): 115-120.
Faraone SV, Buitelaar J. Comparing the efficacy of stimulants for ADHD in children and adolescents using meta-analysis. Eur Child Adolesc Psychiatry. 2010; 19(4): 353-364.
Findling R. Evolution of the treatment of attention-deficit/hyperactivity disorder in children: a review. Clin Ther. 2008; 30(5): 942-957.
Grabb MC, Gobburu JVS. Challenges in developing drugs for pediatric CNS disorders: a focus on psychopharmacology. Prog Neurobiol. 2017; 152: 38-57.
Green OP. Child and adolescent clinical psychopharmacology, 3.ª ed. Nueva York: Lippincott Williams & Wilkins Publishers, 2007.
McClellan JM, Werry JS. Evidence-based treatments in child and adolescent psychiatry: an inventory. J Am Acad Child Adolesc Psychiatry. 2003; 42(12): 1.388-1.400.
Najib J. The efficacy and safety profile of lisdexamfetamine dimesylate, a prodrug of d-amphetamine, for the treatment of attention-deficit/hyperactivity disorder in children and adults. J Clin Ther. 2009; 31(1): 142-176.
Pascoe JM. Foreword: Pediatric psychopharmacology for primary care clinicians. Curr Probl Pediatr Adolesc Health Care. 2017; 47(1): 1-2.
Rapoport JL. Pediatric psychopharmacology: too much or too little? World Psychiatry. 2013; 12(2): 118-123.
Riddle MA, dosReis S, Reeves GM, Wissow LS, Pruitt DB, Foy JM. Pediatric psychopharmacology in primary care: a conceptual framework. Adolesc Med State Art Rev. 2013; 24(2): 371-390, vii.
Rushton JL, Clark SJ, Freed GL. Pediatrician and family physician prescription of selective serotonin reuptake inhibitors. Pediatrics. 2000; 105(6): E82.
Santosh P. Stimulant medication to treat attention-deficit/hyperactivity disorder. BMJ. 2017; 358: j2945.
Soutullo Esperón C. Guía esencial de psicofarmacología del niño y del adolescente. Madrid: Editorial Médica Panamericana, 2011.
Thomas CP, Conrad P, Casler R, Goodman E. Trends in the use of psychotropic medications among adolescents, 1994 to 2001. Psychiatr Serv. 2006; 57(1): 63-69.
Tosyali MC, Greenhill LL. Child and adolescent psychopharmacology. Important developmental issues. Pediatr Clin North Am. 1998; 45(5): 1.021-1.035, vii.
Zito JM; American Society of Clinical Psychopharmacology. Pharmacoepidemiology: recent findings and challenges for child and adolescent psychopharmacology. J Clin Psychiatry. 2007; 68(6): 966-967.