MÓDULO 4
Tema 7. Trastorno del comportamiento alimentario
A.M.ª Nieto Serrano, G. Torres Sancho, J. Casas Rivero
Resumen
Los trastornos de la conducta alimentaria (TCA) son enfermedades psiquiátricas graves de etiología multifactorial y con una significativa repercusión orgánica. Se caracterizan por una alteración del patrón de ingesta o de la conducta sobre el control del peso, que conduce a los pacientes a un deterioro físico y psicosocial.La utilización del sistema sanitario es elevada en estos pacientes. La edad de inicio de la enfermedad es cada vez más precoz, por lo que es preciso que los pediatras conozcan y evalúen adecuadamente estos trastornos. Los TCA tienen un espectro clínico muy amplio y se pueden beneficiar de un tratamiento multidisciplinario y un estrecho seguimiento.
Introducción
Los trastornos de la conducta alimentaria (TCA) y de la ingestión de alimentos son un problema grave de Salud Pública. Gran parte de los periodos críticos del desarrollo de los TCA ocurren en la infancia y la adolescencia, y si no se detectan a tiempo, pueden causar un deterioro de la salud física y del desarrollo emocional, cognitivo y psicosocial. Tal como destaca la «Guía de Práctica Clínica sobre Trastornos de la Conducta Alimentaria del Sistema Nacional de Salud» (2009), los TCA «han adquirido una gran relevancia sociosanitaria por su gravedad, complejidad y dificultad para establecer un diagnóstico en todas sus dimensiones y tratamiento específico».
La Asociación Contra la Anorexia y la Bulimia (ACAB) define los TCA como «trastornos mentales caracterizados por un comportamiento patológico frente a la ingesta alimentaria y una obsesión por el control del peso».
Generalmente tienden a la cronicidad y a presentar resistencia a los tratamientos, dada su compleja etiopatogenia (se originan por la interacción de factores predisponentes, precipitantes y mantenedores) y la vulnerabilidad de la población sobre la que inciden, sometida a influencias socioculturales presentes de alguna manera en el trastorno.
La quinta versión del Manual diagnóstico y estadístico de los trastornos mentales (DSM-5)1 plantea algunas innovaciones sobre los trastornos de la conducta alimentaria. Las más relevantes son las siguientes:
- La constitución de una categoría diagnóstica propia para el trastorno por atracón (TA), antes incluida en los llamados trastornos no especificados o atípicos.
- La flexibilización y ampliación de los criterios de anorexia nerviosa (AN) y bulimia nerviosa (BN) (en la versión revisada del DSM-IV sólo suponían el 9% de los diagnósticos de TCA por el carácter restrictivo de los criterios).
- La creación de una nueva categoría llamada trastornos especificados (véase Criterios diagnósticos).
En este tema hablaremos de las alteraciones alimentarias más frecuentes en los grupos de edad de la infancia y la adolescencia: AN, BN y TA.
La AN y la BN se caracterizan por alteraciones en la conducta alimentaria relacionadas con la distorsión de la imagen corporal. Se asocian a una sobrevaloración de la forma corporal y el peso; sin embargo, en el TA no existe distorsión de la imagen corporal. Pasamos a describir más ampliamente las características diferenciales y los perfiles de los pacientes.
Anorexia nerviosa
Se caracteriza por una preocupación obsesiva sobre la alimentación, así como una fobia extrema a ganar peso y el control del mismo. Cursa con bajo peso y en las mujeres provoca una pérdida de la menstruación. En la mayoría de los casos, estas personas sienten el deseo de seguir bajando de peso aunque estén muy por debajo del considerado normal para su altura y talla.
Nos referimos a AN restrictiva cuando la persona desarrolla estrategias conductuales dirigidas a restringir la toma de alimentos (generalmente acompañadas de un abuso de la actividad física), mientras que en la AN purgativa la persona utiliza el vómito, los laxantes o los diuréticos para conseguir la reducción de peso.
El perfil del paciente con AN es una mujer, adolescente, delgada y con determinados rasgos de personalidad muy marcados, como el perfeccionismo, un gran nivel de exigencia, inmadurez afectiva y en las relaciones de pareja, presencia de conflictos en las relaciones familiares y/o sociales… La AN se asocia frecuentemente con otros trastornos psiquiátricos, como el trastorno por déficit de atención e hiperactividad (TDAH), el trastorno del estado de ánimo y el trastorno obsesivo-compulsivo (TOC).
Bulimia nerviosa
Se caracteriza por una pérdida de control vinculada a problemas de manejo emocional. La persona expresa un importante malestar después de efectuar el atracón (culpa, desprecio a uno mismo, frustración), aunque la necesidad de realizarlo es imperiosa. Presenta siempre un fuerte deseo obsesivo de perder peso, pero lo irregular de su conducta no lo permite.
Hablamos de BN purgativa cuando el paciente compensa el atracón con conductas purgativas, como el vómito, los laxantes y los diuréticos. Hablamos de BN no purgativa cuando los pacientes no utilizan estas estrategias de compensación, aunque sí se valen del ayuno y la restricción extrema para perder peso. Esto hace que se mantengan en un peso normal.
El perfil del paciente con BN es una mujer, adolescente, con un peso normal o sobrepeso. Tienen una preocupación excesiva por la alimentación, y suelen alternar ciclos de dietas extremas y ayuno a lo largo de su vida. No suelen comer en público y normalmente intentan hacer alguna actividad física, aunque no de manera constante, al igual que se alimentan en «atracones», que a veces son espontáneos y otras meditados y preparados con tiempo. Las comorbilidades más frecuentes de la BN son el TDAH, el trastorno límite de la personalidad (en torno al 50%) y el abuso de sustancias.
Trastorno por atracón
El TA se caracteriza por la presencia del atracón como manifestación principal, pero, a diferencia de la bulimia, no hay conductas compensatorias. Se observa en personas con sobrepeso que han intentado múltiples dietas sin éxito, y con frecuencia el uso de la comida está vinculado a conflictos emocionales. Es fundamental diferenciar este trastorno de la obesidad o el sobrepeso, ya que requiere un tratamiento muy distinto. Es un trastorno que puede llegar a ser muy invalidante y podría requerir un ingreso hospitalario del paciente para realizarle una buena evaluación y controlar adecuadamente su conducta alimentaria.
Epidemiología
Después de los cambios introducidos en los criterios del DSM-5, destacamos sus importantes repercusiones sobre los TCA, así como sus prevalencias, cursos, desenlaces e investigación.
Hasta ahora, los TCA no especificados, a pesar de ser una categoría residual, englobaban a la mayoría de los casos de TCA diagnosticados, en torno al 70% (Mitchison y Mond. Epidemiology of eating disorders, eating disordered behaviour, and body image disturbance in males: a narrative review. J Eat Disord. 2015; 3: 20).
En cuanto a la AN, han aumentado la prevalencia y la heterogeneidad de este grupo de trastornos. Se calcula un aumento del 60% en el caso de la AN, que equivaldría a pasar de una prevalencia del 0,7% a una del 2,2-3,6%. Ha sucedido lo mismo en el caso de la BN, que ha aumentado en torno a un 30%, pasando de un 1% a un total del 1,3-2%:
- La prevalencia es parecida en todos los países desarrollados, y está aumentando en los países en vías de desarrollo, como China y Brasil. No existen diferencias significativas según el nivel socioeconómico2.
- Sexo: la relación hombre/mujer para los TCA es de 1/10.
- Edad de inicio: en el 85% de los casos aparece entre los 14 y los 18 años, aunque puede iniciarse a cualquier edad.
- En los últimos años la edad de inicio ha ido disminuyendo progresivamente. Cuanto menor es esta edad, menor diferencia de prevalencia hay entre sexos. En la BN y el TA, el inicio es más tardío.
Factores etiopatogénicos
La etiología es desconocida, aunque intervienen factores biológicos, psicológicos y socioculturales que predisponen, precipitan y perpetúan los TCA, considerándose en la actualidad un trastorno multifactorial2-5.
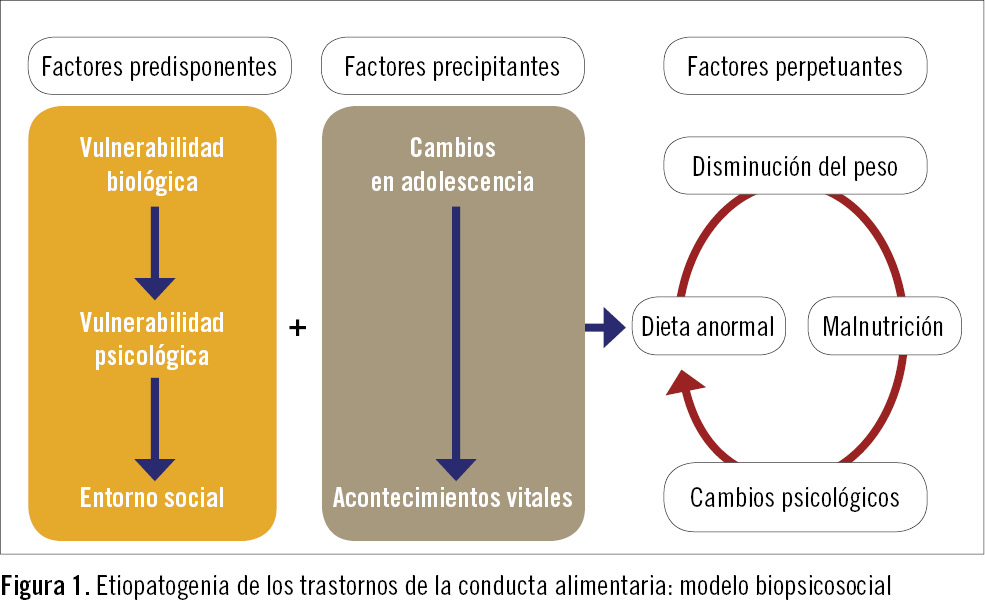
Los principales factores que intervienen en su desarrollo quedan recogidos en la figura 1.
Los factores predisponentes incluyen factores biológicos, psicológicos y sociales.
Factores biológicos
- Genéticos. La heredabilidad de los TCA en los estudios realizados en gemelos es alta, por lo que el factor genético es de indudable relevancia, considerándose el factor de riesgo más potente entre los TCA. La mayoría de los estudios se centran en el análisis de los polimorfismos de genes relacionados con el control del peso corporal y con las vías serotoninérgicas y dopaminérgicas3,4. Los autores de investigaciones publicadas recientemente han localizado una región del genoma en el cromosoma 12 (rs4622308), que presenta una correlación genética significativa entre AN y los trastornos, tanto psiquiátricos como metabólicos6. Otros estudios han detectado que las variantes genéticas del gen EPHX2 se asocian con el riesgo de desarrollar AN7,8.
- Hormonales. El cerebro regula la homeostasis de la energía y el apetito por el centro de las vías de señalización en el hipotálamo y el tronco del encéfalo en respuesta a las señales periféricas procedentes del tejido adiposo y el tubo digestivo. Entre los péptidos reguladores del apetito se encuentran los siguientes3,4,8:
- Neuropéptido Y (NPY). Estimulador del apetito.
- Leptina, grelina y adiponectina. Desempeñan un papel fundamental en la regulación de la ingesta, la saciedad y la homeostasis del gasto energético.
- Colecistoquinina (CCK), péptido pancreático AA, péptido similar al glucagón de tipo 1 (glucagon-like peptide 1 [GLP-1]), la oxintomodulina y otros péptidos. Actúan aumentando la sensación de saciedad y disminuyendo la ingesta de alimentos.
- Sexo femenino.
- Antecedentes personales de pérdida de bienestar fetal, así como de sobrepeso u obesidad.
Factores psicológicos
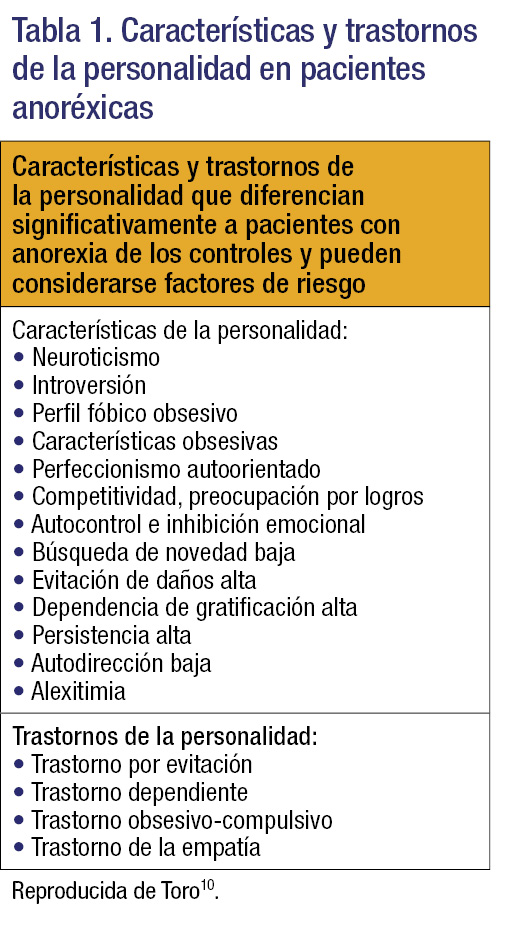
Entre los rasgos de personalidad que cuentan con más apoyo como factores de riesgo para desarrollar un TCA, podemos destacar el perfeccionismo, la dificultad para comunicar emociones negativas y resolver conflictos, y la baja autoestima3,4,9. Otras características y trastornos de la personalidad que guardan relación con los TCA se enumeran en la tabla 110.
Factores sociales2-5
- Los cánones actuales de belleza con respecto al cuerpo, los medios masivos de comunicación y la asociación existente entre delgadez y éxito han influido considerablemente en los TCA.
- Entorno familiar, escolar y amistades. Entre los factores de riesgo de aparición de TCA podemos citar un estatus socioeconómico alto (para la AN, aunque no está tan definido para la BN), el modelo de crianza familiar (de excesiva exigencia), el rechazo parenteral y la existencia de vínculos patológicos afectivos. Incluso en muchas ocasiones bajo un TCA se esconden traumas infantiles o historias de abuso y maltrato infantil.
En la instauración de un TCA, los factores precipitantes actúan junto con los factores predisponentes2-5.
Los factores perpetuantes de la enfermedad son la desnutrición, las alteraciones propias de la enfermedad, el refuerzo social por la pérdida de peso, el aislamiento y la falta de una adecuada respuesta familiar y social2-5.
Clínica
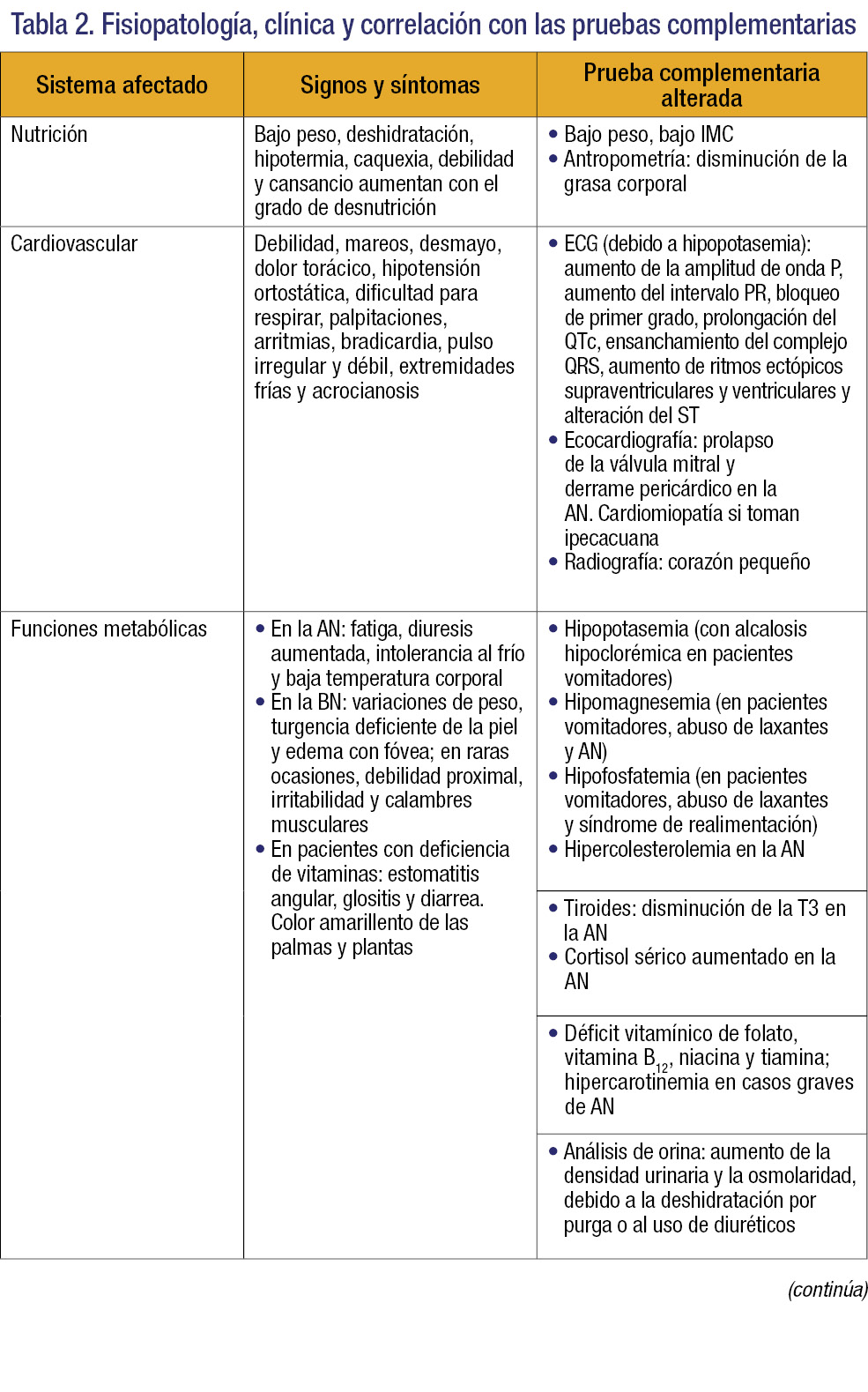
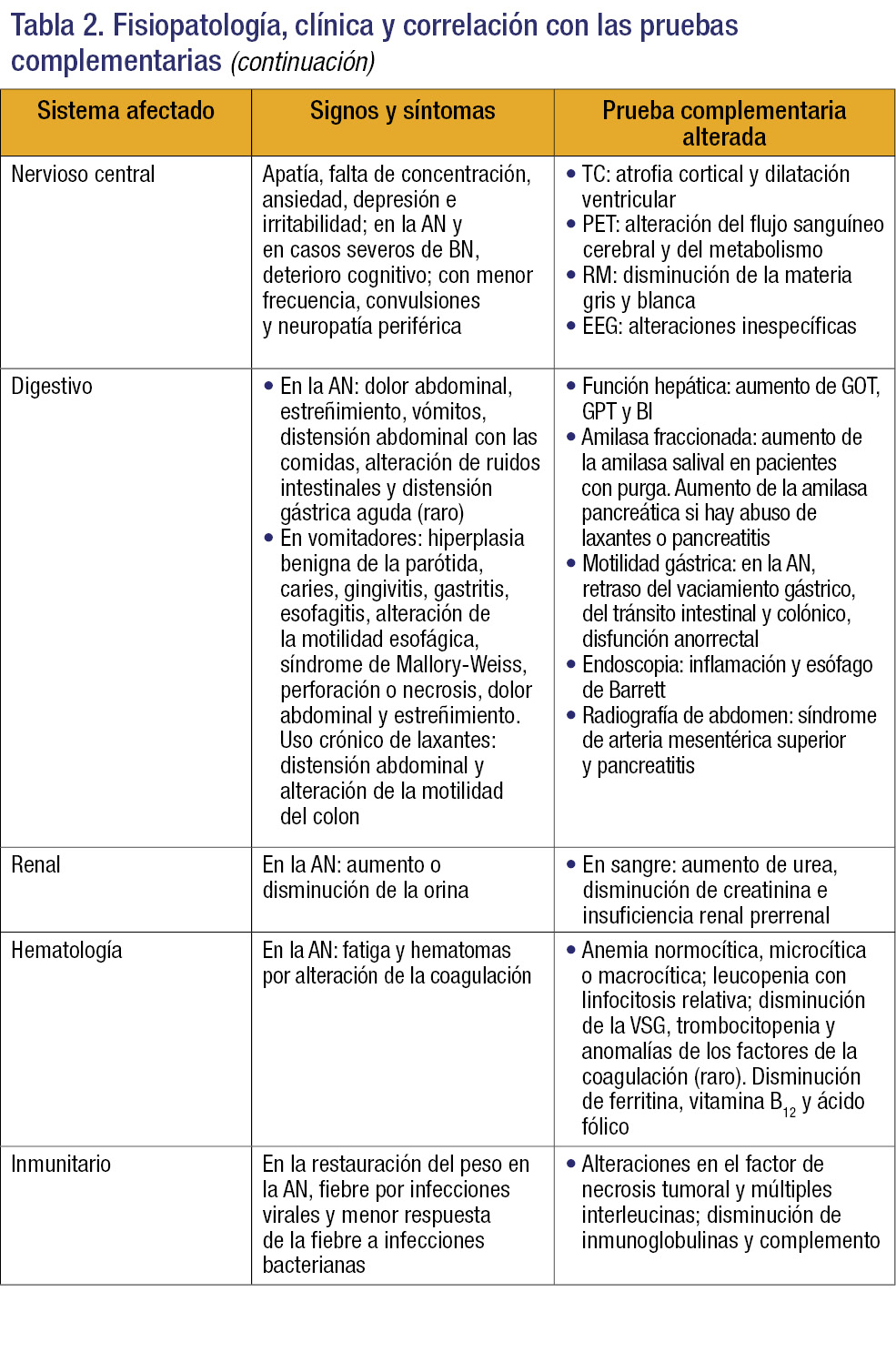
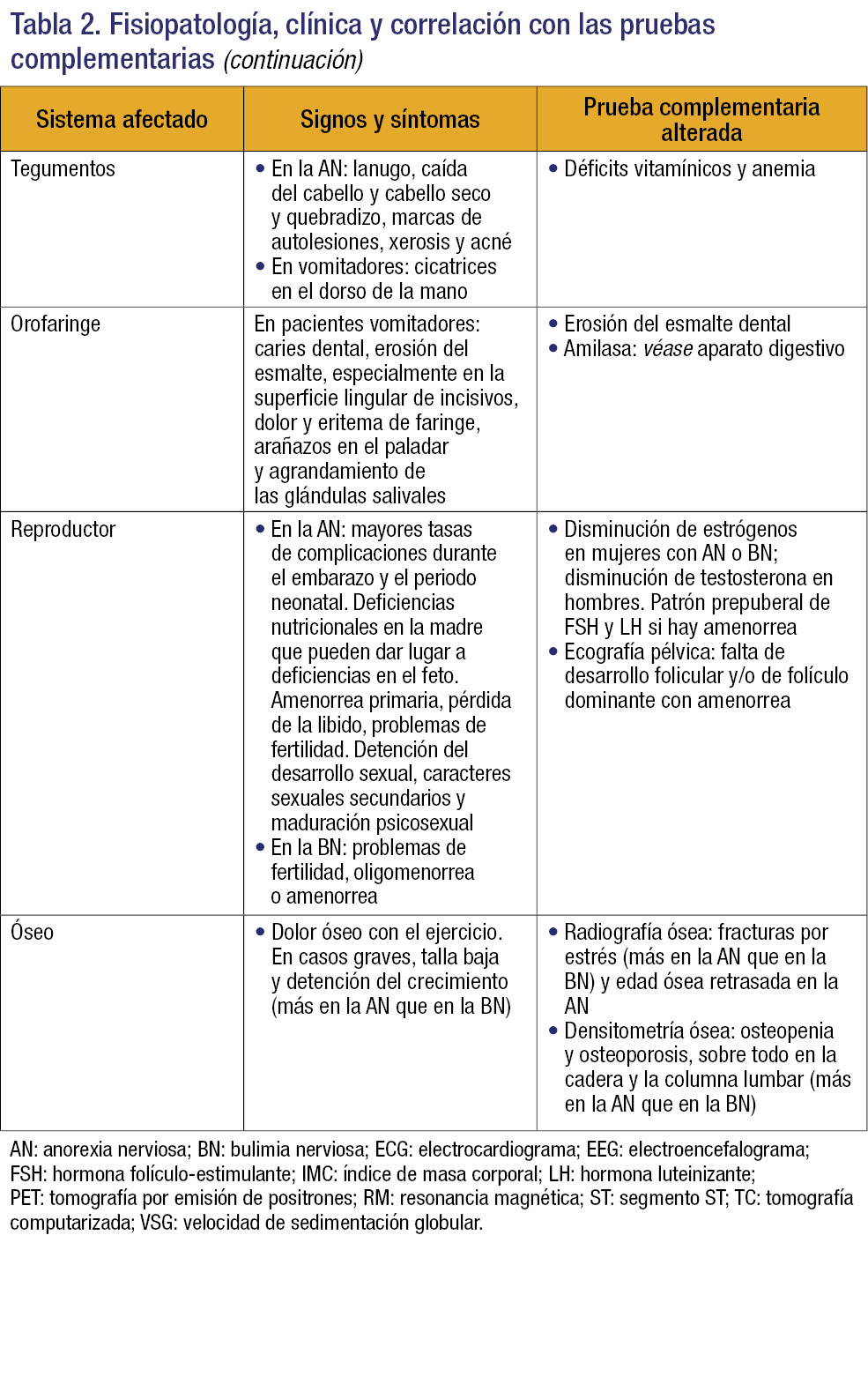
La clínica viene determinada por las manifestaciones psiquiátricas de la enfermedad, que provocan una escasa ingesta calórica y/o las conductas purgativas que determinan las manifestaciones físicas (tabla 2)3.
Diagnóstico y diagnóstico diferencial
El diagnóstico es clínico, por lo que resulta imprescindible realizar una buena historia y una evaluación física y psiquiátrica. Las pruebas complementarias se llevan a cabo para conocer el estado de salud del paciente y la gravedad de las repercusiones físicas de la enfermedad.
La primera consulta médica es la más importante, porque es necesario ganarse la confianza del paciente y crear un clima que permita valorar adecuadamente sus problemas psicosociales, familiares y afectivos; si esto no se consigue al principio, la posibilidad de fracaso o incumplimiento terapéutico aumenta. La familia es un punto clave, por lo que es recomendable, después de un acercamiento común, plantear la necesidad de entrevistar a los familiares y al paciente por separado. La primera consulta debe incluir una historia clínica, la exploración física, la valoración de la realización de pruebas complementarias y la realización de un diagnóstico de sospecha y de las posibles complicaciones, para decidir si es necesaria la derivación del paciente y la urgencia de ésta2.
Historia clínica
La entrevista constituye la primera y más importante parte de todo acto médico que tenga como objetivo aproximarse a la salud integral del adolescente. Es necesario que el pediatra sea muy cuidadoso ya que, muy a menudo, la entrevista representa la única y última oportunidad que tiene para orientar, corregir, diagnosticar, asesorar, interpretar o ayudar a este grupo de pacientes. El pediatra no tiene que culpabilizar al paciente; debe actuar de la forma más natural posible, intentando comprender su situación, sin mostrar sorpresa11. Para ello, es importante que el pediatra desarrolle habilidades durante la entrevista que le permitan establecer un vínculo de confianza y autoridad con el paciente, mediante la validación, la comprensión o la explicación de lo que va escuchando:
- Presentación del paciente: nombre, edad, sexo, escolarización, rendimiento académico, tipo de domicilio (monoparental, biparental…). Cuando no conocemos a un paciente, este punto nos puede servir de gran ayuda para un primer acercamiento. Lo ideal es que el profesional se presente y, a continuación, invite a que se presente el paciente: «Sólo sé tu nombre, no conozco nada más de ti; si quieres puedes presentarte; cuéntame cosas de ti: qué edad tienes, a qué colegio vas…».
- Motivo de consulta: «¿Qué te ocurre?».
- Consecuencias físicas de la enfermedad y conductas purgativas: síntomas clínicos a nivel cardiovascular, metabólico, digestivo, locomotor y reproductor (menarquia, ciclo menstrual, fecha de la última regla, regularidad, tiempo de amenorrea y uso de anticonceptivos). Es necesario ser extremadamente cuidadosos y no culpabilizar al paciente: «¿Has tenido la necesidad de vomitar, usar laxantes…?».
- Consecuencias emocionales de la enfermedad: estado de ánimo y cambios de humor. Las afirmaciones pueden servir de ayuda, más si el paciente ha estado tiempo viviendo con la enfermedad sin comunicárselo a su familia: «Has debido de estar muy triste…» «Lo has tenido que pasar muy mal…» «Todo esto que has vivido te habrá hecho estar muy rabiosa…».
- Grado de conciencia de enfermedad. Distorsión de la imagen corporal. Ansiedad ante la comida e intensidad de la ideación anoréxica. Ideación suicida: «¿Cuánto tiempo ocupa en tu cabeza la comida y tu cuerpo?», «¿cómo te ves?», «¿qué te pone más nerviosa: el inicio, la comida o terminar de comer?», «¿te has sentido culpable?», «¿alguna vez has sentido que no podías más?», «¿alguna vez has pensado en terminar con todo?», «¿has llegado a pensar cómo lo harías?».
- Historia del peso: peso máximo y mínimo, rapidez de la pérdida, peso deseado y si con anterioridad ha usado otros métodos para perder peso.
- Historia dietética. Valorar la cantidad y la calidad de la comida, para lo que es muy ilustrativo preguntar por un día cualquiera, registrando los alimentos ingeridos en cada una de las comidas. Asimismo, hay que valorar cómo come el paciente, los alimentos prohibidos, las manías, los rituales, las conductas purgativas y la frecuencia de éstas.
- Relación con los padres, amigos y pareja.
- Consumo de sustancias. El uso de ciertas afirmaciones puede ayudar: «Seguro que cuando sales con los amigos te bebes alguna cerveza o fumas algún cigarro».
Todos los puntos anteriores deben ser contestados por el paciente, intentando que los padres intervengan lo menos posible. Lo ideal es hacerlo a solas con el paciente, y posteriormente preguntar a los padres sobre otras cuestiones:
- Cómo ven a su hija/o: parte física, estado de ánimo y cambios de comportamiento recientes.
- Antecedentes personales y familiares: hay que preguntar tanto por los antecedentes médicos y psiquiátricos como por la «forma de ser» del paciente y sus familiares.
Criterios diagnósticos
Los criterios establecidos en el DSM-51,10,12-14 son de utilidad en la investigación para homogenizar y poder comparar a las distintas poblaciones (tabla 3).
El diagnóstico de un cuadro incompleto nunca debe considerarse como algo leve que no precisa tratamiento, ya que ofrece la oportunidad de intervenir precozmente en una patología potencialmente mortal en un momento que será más fácil de abordar. Esto es especialmente importante en los pacientes más jóvenes, en quienes el tratamiento precoz se asocia a un mejor pronóstico15-17.
Exploración física
Al tratarse de una enfermedad con repercusiones físicas, es necesario realizar una exploración física completa. Se le pueden explicar al paciente los resultados obtenidos, salvo el peso, la talla y el índice de masa corporal (IMC)2-4. Debe incluir las siguientes medidas y aspectos:
- Peso, talla e IMC.
- Presión arterial, pulso y temperatura.
- Exploración física general. Hay que prestar atención a los aspectos reseñados en la tabla 44.
- Caracteres sexuales secundarios.
Es importante explicar al paciente y a sus familiares los siguientes puntos2:
- Que el comportamiento anómalo del paciente se debe a una enfermedad y no a un deseo de manipular de forma consciente a nadie.
- Que existe una distorsión de su imagen corporal y una incapacidad para enfrentarse a sus problemas.
- Que es necesario reforzar su autoestima, identidad y capacidad de autocontrol.
- Que el paciente puede llegar a enfrentarse con el profesional en alguna fase del tratamiento.
- El control del peso no es lo más importante en esta situación, sino el propio TCA, que impide al paciente desarrollar su vida con normalidad, porque dedica la mayor parte del día al peso, la comida y las conductas compensatorias.
- Que el abordaje profesional inicialmente se centrará en conseguir la recuperación física del paciente.
- Explicar la importancia de la enfermedad y la decisión que se ha tomado de derivar o no y el lugar donde se realizará la derivación.
- Debe advertirse a la familia que puede ser necesario un ingreso del paciente en cualquier momento del curso evolutivo de la afección en caso de que exista un deterioro clínico significativo.
Pruebas complementarias
Las pruebas dependerán del grado de afectación nutricional y de si es necesario realizar un diagnóstico diferencial con alguna patología (tabla 5)2,3.
Diagnóstico diferencial3
- Enfermedad orgánica crónica no diagnosticada (infecciones intestinales, congénitas, metabólicas o neoplásicas).
- Endocrinológicas: hipertiroidismo, diabetes mellitus, enfermedad de Addison o cualquier alteración del eje hipotálamo-hipofisario.
- Enfermedad valvular cardiaca.
- Trastornos de la motilidad esofágica, espasmo esofágico o estenosis esofágica.
- Enfermedad inflamatoria intestinal, incluidas la enfermedad de Crohn y la colitis ulcerosa.
- Trastornos pediátricos autoinmunes neuropsiquiátricos asociados a la infección por estreptococos.
- Tumor cerebral.
- Enfermedad psiquiátrica: ansiedad, depresión, TOC.
Tratamiento
Dado que los TCA en el adolescente son una enfermedad grave, el abordaje terapéutico debe iniciarse inmediatamente y ser lo suficientemente intensivo y extensivo (duración) para asegurar la mejoría. La intervención terapéutica se organiza en función de la clínica y el estadio evolutivo de la enfermedad. En el adolescente con TCA, el abordaje familiar es imprescindible2,4,5.
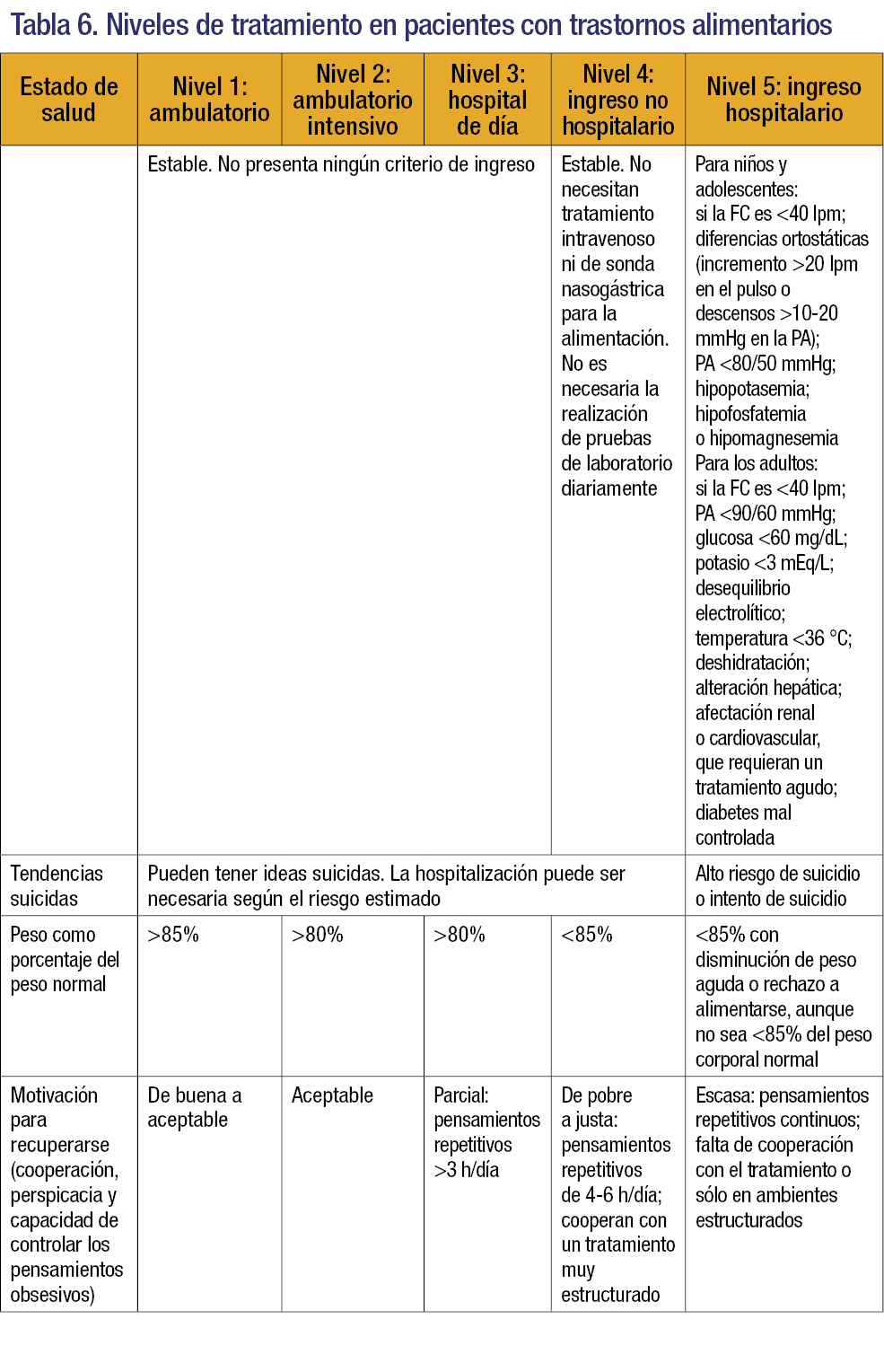
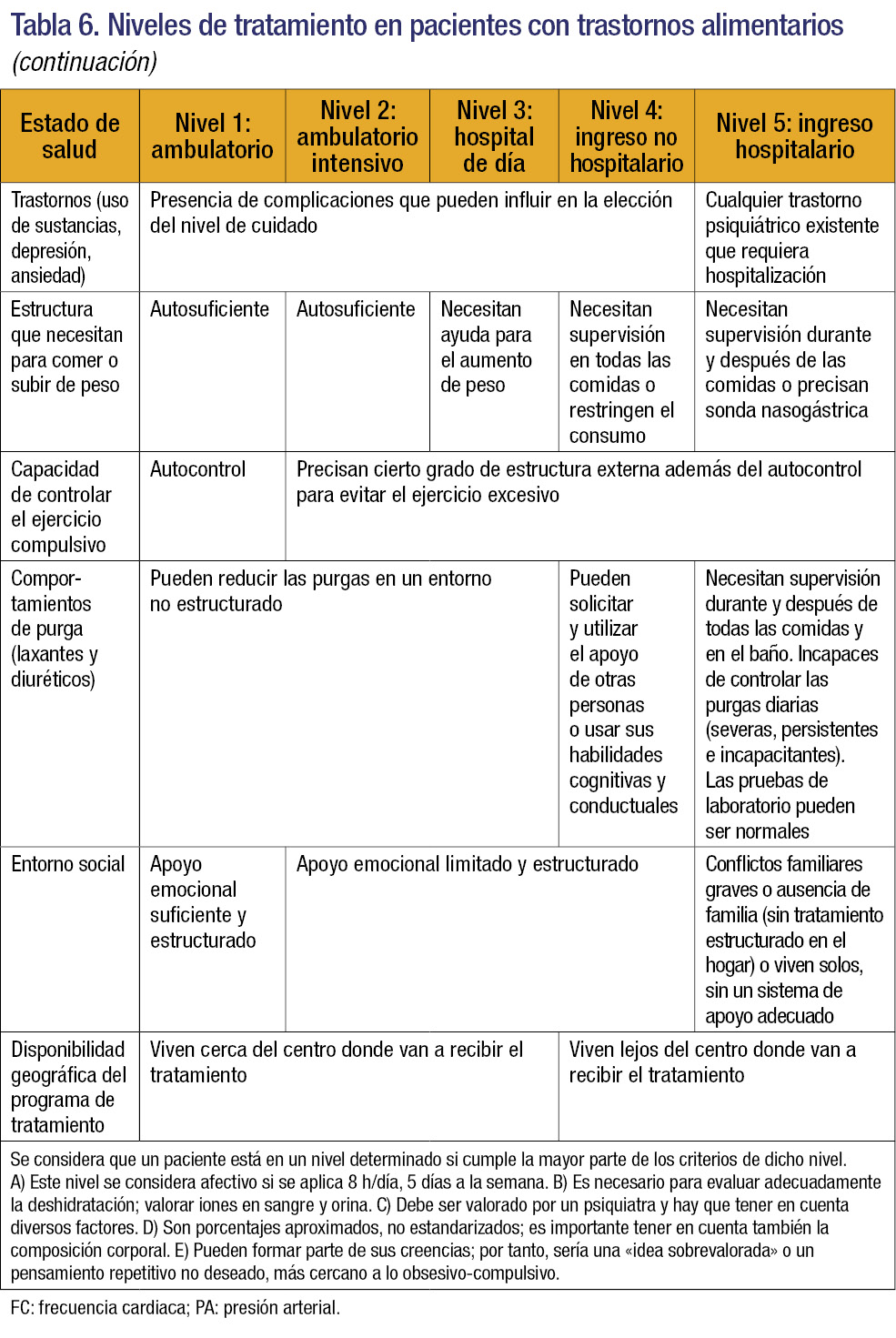
Existen diferentes tipos de tratamiento según la intensidad (hospitalización, hospitalización domiciliaria, hospital de día y tratamiento en consultas externas), que pueden llevarse a cabo en diferentes niveles asistenciales; éstos se encuentran resumidos en la tabla 63.
La renutrición, o restauración del patrón alimentario, es la primera medida que cabe adoptar, siempre apoyada por los padres; junto con la intervención psicológica, constituye el programa conductual de recuperación de peso.
El plan de vida (figura 2) se utiliza en todas las modalidades de tratamiento, y consiste en un conjunto de indicaciones médico-conductuales que deben cumplirse a su tiempo, con las que se pretende la instauración de hábitos fisiológicos y sociales adecuados y sustituir las conductas patológicas relacionadas con la enfermedad.
El plan de vida se refiere a pautas de alimentación, sueño, actividad física, escolaridad, vida social, medicación e indicación de psicoterapia. Con todo ello se promueve el desarrollo de una función ejecutiva necesaria y difícil, que puede estar perturbada por el trastorno, especialmente por el incremento de la rigidez cognitiva y la disminución de la capacidad de procesamiento global de la información4.
Objetivos del tratamiento
- Restaurar y mantener un peso saludable.
- Reducir y eliminar las restricciones, los atracones y las purgas.
- Educar en hábitos de vida: seguir una alimentación sana y equilibrada, y realizar un ejercicio no excesivo.
- Tratar las complicaciones físicas y las comorbilidades psiquiátricas asociadas (depresión, distimia, TOC), la regulación de los impulsos y los factores que contribuyen a una baja autoestima.
- Aumentar la motivación del paciente para que coopere en el tratamiento.
- Ayudar a los pacientes a revaluar y cambiar los principales pensamientos y actitudes disfuncionales (identidad propia, imagen corporal, desarrollo, autoestima no centrada en el peso y en la imagen, afecto, sexo, familia, etc.).
- Obtener el apoyo de la familia y proporcionarle asesoramiento. Conseguir su colaboración es imprescindible para la terapia.
- Prevenir las recaídas2-5,18.
Indicaciones de ingreso
- Constantes biológicas inestables (presión arterial, pulso, temperatura…).
- Arritmias cardiacas, bradicardia (<40 lpm). Dolor precordial por un ejercicio excesivo.
- Anomalías electrolíticas (hipopotasemia <3 mEq/L), tetania, alteración de la conciencia y convulsiones.
- Alteración hepática o renal grave.
- Urgencia psiquiátrica, riesgo elevado de suicidio o intento suicida, gran impulsividad, crisis familiar que no garantice la contención.
- Pérdida de peso: excesiva (>25-30% del peso ideal) o rápida (>10% del peso en 2 meses).
- Ausencia de apoyo familiar.
- Fracaso o imposibilidad de realizar tratamiento ambulatorio2-5.
Tratamiento de la anorexia nerviosa
Rehabilitación nutricional
- Establecer objetivos para los pacientes con un bajo peso excesivo y grave:
- Restaurar el peso.
- Normalizar los patrones de alimentación y alcanzar las percepciones normales de hambre y saciedad.
- Corregir las secuelas biológicas y psicológicas de la desnutrición.
- Evitar la participación del paciente en la elaboración de la comida: los padres serán los responsables de cocinar.
- Si la situación es crítica, el médico es quien debe imponer su criterio de autoridad para iniciar el tratamiento; en ocasiones, se puede llegar a ingresar al paciente en contra de su voluntad.
- Ayudar a volver a comer y lograr un aumento del peso:
- Establecer un objetivo de peso y un ritmo de ganancia ponderal saludable. El objetivo nutricional debe establecerse individualmente en cada paciente, con un intervalo de pesos saludables que se recalculan cada 3-6 meses, en el que hay que tener en cuenta la talla, el peso premórbido, el percentil de crecimiento, el desarrollo físico y puberal, y el potencial de crecimiento. Un peso saludable es aquel en el que se restaura la ovulación o se reanuda el desarrollo físico y sexual; muchas de las pacientes no necesitan alcanzar el p50 de IMC.
- Por lo general, se comienza con una ingesta de 30-40 kcal/kg/día (1.000-1.500 kcal), con un aumento progresivo del aporte calórico. Normalmente se establece como objetivo una ganancia de 250-500 g/semana en programas ambulatorios. Hay que negociar la dieta, para que los pacientes se sientan cómodos.
- Ayudar al paciente a regular la actividad física.
- Vigilar la aparición de un síndrome de realimentación19. En el síndrome de realimentación pueden presentarse un conjunto de alteraciones electrolíticas, metabólicas y cardiacas secundarias a la depleción y la rápida repleción. Se manifiesta con hipopotasemia, hipofosfatemia, hipomagnesemia, insuficiencia cardiaca, edema de realimentación y dolor abdominal. Es más frecuente en pacientes con una desnutrición grave (menos de un 70% del peso ideal) y durante las 2 primeras semanas de rehabilitación nutricional.
- Ayudar a mantener el peso, proporcionando un apoyo continuo al paciente y su familia:
- Paulatinamente se devuelve al enfermo y a su familia la capacidad para tomar decisiones sobre las funciones vitales básicas.
- Ayudar al paciente a lidiar con sus preocupaciones sobre el aumento de peso y los cambios de su imagen corporal.
Tratamiento psiquiátrico y psicológico
El equipo terapéutico, el enfermo y la familia deben ser realistas respecto al tratamiento, que a menudo es un proceso a largo plazo. Aunque los resultados pueden ser favorables, el curso del tratamiento raras veces está exento de incidencias y el clínico debe estar preparado para vigilar con cuidado el progreso.
Existen diferentes protocolos de tratamiento, pero son escasos los trabajos que valoran los resultados evolutivos finales. La naturaleza de los TCA y la gran diversidad de tratamientos ya establecidos en la práctica hacen difícil en ocasiones satisfacer la demanda de datos basados en la evidencia, algo que es básico en las decisiones del tratamiento clínico20.
En los pacientes con AN, la psicoterapia puede ser útil una vez corregida la desnutrición. En un metaanálisis20 se ha constatado que la psicoterapia conductual produjo una mayor ganancia de peso y acortó la estancia hospitalaria respecto al tratamiento exclusivo con psicofármacos. Con el tratamiento cognitivo se obtienen mejores resultados que con los consejos dietéticos, en términos de evitar recaídas desde la restauración del peso en el hospital. Hay una evidencia limitada en pacientes menores de 19 años con una duración de su enfermedad <3 años, en quienes la terapia familiar fue superior en términos de ganancia de peso a la psicoterapia individual.
Podemos decir que en la psicoterapia son necesarios, al menos, 2 niveles de tratamiento, aunque normalmente son 3:
- Nivel individual. En su mayoría, consiste en la combinación de tratamientos cognitivo-conductuales, orientados a la ganancia y el mantenimiento de peso y el cumplimiento del plan de vida, y psicoterapia, orientada al manejo de los síntomas emocionales, afectivos o sociales que se hayan deteriorado y al tratamiento de las comorbilidades asociadas.
- Nivel familiar. Es importante hacer un trabajo psicoeducativo con la familia para que pueda ser realmente un activo en el tratamiento. A veces, la familia forma parte del tratamiento psicológico.
- Nivel grupal. Muchas veces es necesaria la inclusión del paciente en un grupo psicoterapéutico para completar el tratamiento individual.
Tratamiento farmacológico
- Históricamente, las intervenciones farmacológicas han desempeñado un papel limitado en los TCA, proporcionando principalmente un alivio sintomático de los problemas psiquiátricos, como la depresión y la ansiedad. Por tanto, los medicamentos psicotrópicos deben asociarse a intervenciones psicosociales, y nunca como tratamiento único.
- Siempre que sea posible, hay que iniciar el tratamiento farmacológico una vez restaurado el peso. Se recomienda considerar la posibilidad de administrar antidepresivos para tratar la depresión y la ansiedad persistente después de la recuperación del peso:
- Los antidepresivos tricíclicos (ADT) y los inhibidores de la monoaminooxidasa (IMAO) deben evitarse en pacientes con un peso bajo, por su letalidad potencial y la toxicidad en sobredosis.
- Los inhibidores selectivos de la recaptación de serotonina (ISRS) desplazaron rápidamente a los ADT, dada su mayor seguridad y tolerabilidad. Dentro de este grupo de fármacos, la fluoxetina es de elección, pues parece mejorar la sintomatología depresiva y obsesiva, reducir los niveles de ansiedad, disminuir el número de recaídas y ayudar al mantenimiento de la recuperación ponderal. La dosis puede oscilar entre 20 y 60 mg/día. En la BN las dosis utilizadas suelen ser más altas que en la depresión, y ayudan al control de atracones y purgas.
- Las benzodiacepinas pueden resultar útiles en momentos puntuales de ansiedad; se aconseja administrar las de semivida media, aunque hay que usarlas con cautela, vigilando la posibilidad de abuso o dependencia.
- Considerar los antipsicóticos de segunda generación y de baja potencia en pacientes seleccionados que tengan síntomas severos.
- Controlar los efectos secundarios generales, ya que los pacientes con desnutrición o depresión son más propensos a presentarlos.
- Restaurar la densidad mineral ósea (DMO) con suplementos de calcio y vitamina D. La terapia hormonal sustitutiva con estrógenos se ha demostrado eficaz en algunos estudios, pero no existe suficiente evidencia científica al respecto.
- La recuperación del peso y la función menstrual es la única medida que se ha demostrado eficaz para recuperar y mantener la DMO2-5,8.
Tratamiento de la bulimia nerviosa
- Rehabilitación nutricional:
- Normalmente, los pacientes con BN presentan sobrepeso. Es necesario calcular su peso ideal y ayudarlos a que lo alcancen, puesto que la obesidad puede contribuir a mantener la BN.
- Proporcionar asesoramiento nutricional para ayudar al paciente a consumir una mayor variedad de alimentos y establecer un patrón de comidas regular.
- Corregir las deficiencias nutricionales.
- Minimizar la restricción de alimentos que conduce a los atracones e identificar los momentos en que éstos suelen producirse para poder planificar actividades incompatibles con ellos.
- Alentar los patrones de ejercicio saludable, aunque no excesivos.
- Tratamiento psiquiátrico y psicológico (véase Tratamiento de la anorexia nerviosa).
- Tratamiento farmacológico (véase Tratamiento de la anorexia nerviosa).
Pronóstico
El 85% de los casos de AN se inician antes de los 25 años de edad, con una incidencia máxima de inicio a los 14-18 años. Sin embargo, los estudios demuestran que tan sólo se diagnostica el 50% de los casos, y sólo 1 de cada 3 recibe tratamiento especializado21.
El tiempo medio de evolución de la enfermedad es de 4 años, cursando de forma episódica, con gran influencia en las recaídas de los acontecimientos vitales estresantes. Estos trastornos presentan además una alta comorbilidad psiquiátrica (trastornos afectivos, depresión, ansiedad…), principalmente en la fase aguda de la enfermedad, aunque también pueden aparecer tras la recuperación.
En general, la mitad de los pacientes con TCA evoluciona favorablemente; de la otra mitad, el 30% sigue presentando algún síntoma y el 20%, una mala evolución. Concretamente, un 25-50% de los pacientes con BN capaces de participar en el tratamiento se curan; la AN tiene peor pronóstico, sobre todo si se asocia a conductas autolesivas.
La mortalidad de la AN se sitúa en un 2-8%, por lo que sería la enfermedad psiquiátrica más letal.
Los factores conocidos que predicen un peor pronóstico son los siguientes: 1) conductas purgativas; 2) falta de respuesta al tratamiento en enfermedades de larga evolución; 3) peso mínimo alcanzado muy bajo; 4) TOC; 5) relación familiar patológica; 6) comorbilidad, y 7) visitar páginas pro-ana, pro-mía15,21.
Prevención
La prevención primaria y secundaria es la labor fundamental del pediatra. Se debe sospechar un TCA ante una conducta anómala e incluirlo en las revisiones periódicas de salud.
Hay 3 niveles fundamentales de prevención que dependen de los objetivos y la población a la que vaya dirigida dicha intervención:
- Prevención primaria. El objetivo principal es evitar el desarrollo de conductas anómalas relacionadas con la comida, y va dirigido a toda la población.
- Prevención secundaria. Está diseñada para diagnosticar y tratar los signos tempranos de los TCA. Es aquí donde la pediatría de atención primaria ejerce un papel crucial.
- Prevención terciaria. Su objetivo es reducir las complicaciones de la enfermedad instaurada.
Para la detección precoz, es esencial que los profesionales sanitarios realicen preguntas para descartar un TCA en la consulta, especialmente en las revisiones periódicas de salud del niño y adolescente. Los indicios físicos y conductuales de sospecha de un TCA están descritos en la tabla 73.
Actualmente, se dispone de cuestionarios simples, fáciles y rápidos de aplicar para la posible identificación precoz de un TCA, no así para el diagnóstico, como el cuestionario SCOFF, validado al español en 2005 (figura 3), que tiene una sensibilidad del 78,4% y una especificidad del 75,8%21.
Bibliografía
- American Psychiatric Association. DMS-5. Development 2010 proposed draf revision to DMS disorders and criteria. Disponible en: http://www.dsm5.org
- Salmerón Ruiz MA, Román Hernández C, Casas Rivero J. Trastornos del comportamiento alimentario. Pediatr Integral. 2017; 21(2): 82-91.
- Hidalgo Vicario MI, Redondo Romero AM, Castellano Barca G. Medicina de la adolescencia. Atención integral, 2.ª ed. Madrid: Ergon, 2014; 821-831.
- Morandé Lavin G, Graell Berna M, Blanco Fernández MA. Trastornos de la conducta alimentaria y obesidad, un enfoque integral. Madrid: Editorial Médica Panamericana, 2014.
- American Psychiatric Association. Treatment of patients with eating disorders, 3.ª ed. American Psychiatric Association Practice guidelines, 2006 [DOI: 10.1176/appi.books.9780890423363.138660].
- Duncan L, Yilmaz Z, Gaspar H, Walters R, Goldstein J, Anttila V, et al. Eating Disorders Working Group of the Psychiatric Genomics Consortium. Significant locus and metabolic genetic correlations revealed in genome-wide association study of anorexia nervosa. Am J Psychiatry. 2017 [DOI: 10.1176/appi.ajp.2017.16121402].
- Scott-Van Zeeland AA, Bloss CS, Tewhey R, Bansal V, Torkamani A, Libiger O, et al. Evidence for the role of EPHX2 gene variants in anorexia nervosa. Mol Psychiatry. 2014; 19(6): 724-732.
- Lutter M. Emerging treatments in eating disorders. Neurtherapeutics. 2017 [DOI: 10. 1007/s13311-017-0535-x].
- Bernstein BE. Anorexia nervosa: practice essentials, background, pathophysiology, 2017. Disponible en: https://emedicine.medscape.com/article/912187-overview
- Toro J. Riesgo y causas de la anorexia nerviosa, 1.ª ed. Barcelona: Ariel, 2004.
- Casas Rivero J, Iglesias Diz JL. La entrevista al adolescente. Adolescere. 2015; 3(2): 64-68.
- Rosen D; Committee on Adolescence. Clinical report identification and management of eating disorders in children and adolescents. Pediatrics. 2010; 126: 1.240-1.253.
- Campbell K, Peebles R. Eating disorders in children and adolescents: state of the art review. Pediatrics. 2014; 134; 582 [DOI: 10.1542/peds.2014-0194].
- Grupo de Trabajo de la Guía de Práctica Clínica sobre Trastornos de Conducta Alimentaria. Guía de práctica clínica sobre trastornos de conducta alimentaria. Versión completa [internet]. Barcelona: Plan Nacional para el SNS del MSC. Agència d’Avaluació de Tecnologia i Recerca Mèdiques de Cataluña, 2008. Guías de Práctica Clínica en el SNS: UETS N.º 2006/10. Disponible en: http://www.aeesme.org/wp-content/uploads/docs/GPC_440_TCA_Cataluya.pdf
- Mustelin L, Silén Y, Raevouri A, Hoek HW, Kaprio J, Keski-Rahkonen A. The DSM-5 diagnostic criteria for anorexia nervosa may change its population prevalence and prognostic value. J Psychiatric Res. 2016; 77: 85-91.
- Gagandeep R. Bulimia nervosa: practice essentials background, frequency, 2016. Disponible en: https://emedicine.medscape.com/article/286485-overview
- Mendoza Velásquez JJ. Revisión de artículos: trastornos de la conducta alimentaria y la ingesta de alimentos. Medscape. 2017. Disponible en: https://espanol.medscape.com/verarticulo/5901730_3
- Fernández López MT, López Otero MJ, Álvarez Vázquez P, Arias Delgado J, Varela Correa JJ. Síndrome de realimentación. Farm Hosp. 2009; 33(4): 183-197.
- Jagielska G, Kacperska I. Outcome, comorbidity and prognosis in anorexia nervosa. Psychiatr Pol. 2017; 51(2): 205-218.
- Madruga D, Leis R, Lambruschini F. Trastornos del comportamiento alimentario: AN y BN. Cap. 7. En: SEGHNP-AEP. Protocolos diagnóstico-terapéuticos de gastroenterología, hepatología y nutrición pediátrica, 2.ª ed. Ergón, S.A. 2010; 325-339. Disponible en: https://www.aeped.es/sites/default/files/documentos/anorexia_bulimia.pdf
- García-Campayo J, Sanz-Carrillo C, Ibáñez JA, Lou S, Solano V, Alda M. Validation of the Spanish version of the SCOFF questionnaire for the screening of eating disorders in primary care. J Psychosom Res. 2005; 59(2): 51-55.